Displasias pilosas
12 septiembre, 2017
Dishidrosis palmar y plantar / Eczema dishidrótico / Pónfolix
12 septiembre, 20171. Eczema crónico de manos
María Encarnación Gómez Sánchez, Maria Teresa Lópes Villaescusa, Zsofia Ezsol, Fernando de Manueles. Servicio de Dermatología, Complejo Universitario Hospitalario de Albacete.
2. ¿Qué es el eczema crónico de manos?
El eczema de manos es un trastorno inflamatorio frecuente en la población general con una prevalencia anual estimada en adultos de un 10%. Suele ser más frecuente en mujeres jóvenes que en varones. Se trata además, de la forma más frecuente de enfermedad ocupacional, afectando hasta un 40% de la población laboral. Los grupos más afectados son: amas de casa, albañiles, peluqueros, personal de la salud y trabajadores de la industria metalúrgica.
Es muy frecuente que el eccema de manos se cronifique, siendo la duración media del eccema de manos de unos 10 -15 años, lo que implica una impacto negativo en la calidad de vida diaria y laboral del paciente que lo sufre y además conlleva un elevado gasto socioeconómico.
3. ¿Cuáles son sus síntomas?
- Enrojecimiento de la piel
- Edema
- Vesiculación
- Exudación
- Zonas con piel gruesa (hiperqueratosis)
- Descamación
- Erosiones
- Grietas
Los cuatro primeros síntomas suelen aparecer en las fases agudas del eczema, mientras que el resto de síntomas suelen aparecer en las fases crónicas (Figura 1). Los pacientes frecuentemente se quejan de picor y de sensación de tirantez en las manos. Estas lesiones pueden sobreinfectarse debido a que la barrera cutánea se encuentra alterada y sobre todo si hay una mala higiene y/o rascado repetido.
4. ¿Cómo se clasifica?
En función de la severidad de los síntomas, extensión de las lesiones y de la evolución, se puede clasificar al eccema como:
- Leve
- Moderado
- Grave
Esta clasificación tiene importancia a la hora del manejo y tratamiento del paciente.
4.1. Según la causa que lo provoque se clasifica en
- Eczema de contacto irritativo
- Causado por exposición a agentes irritantes como el agua o productos químicos. Son factores agravantes la humedad, el roce continuado, el frio etc. Es la causa más frecuente de eczema de manos. Es el típico que suele aparecer en las amas de casa.
- Eczema de contacto alérgico
- Los causadas por una sensibilización previa a algunas sustancias que provocan una respuesta alérgica cada vez que el paciente entra en contacto con ellas. Se diagnostica mediante la “prueba del parche” o pruebas epicutáneas.
- Eczema Atópico
- Pacientes con antecedentes de dermatitis atópica en la infancia.
- Dermatitis de contacto a protenias
- Provocado por sustancias pertenecientes a 4 grupos de productos relacionados principalmente con la alimentación: proteínas animales, proteínas vegetales, granos, harinas de cereales y enzimas y suele aparecer en determinados grupos de profesionales como cocineros y manipuladores de alimentos. Se diagnostica mediante “prick test”.
4.2. Según su morfología
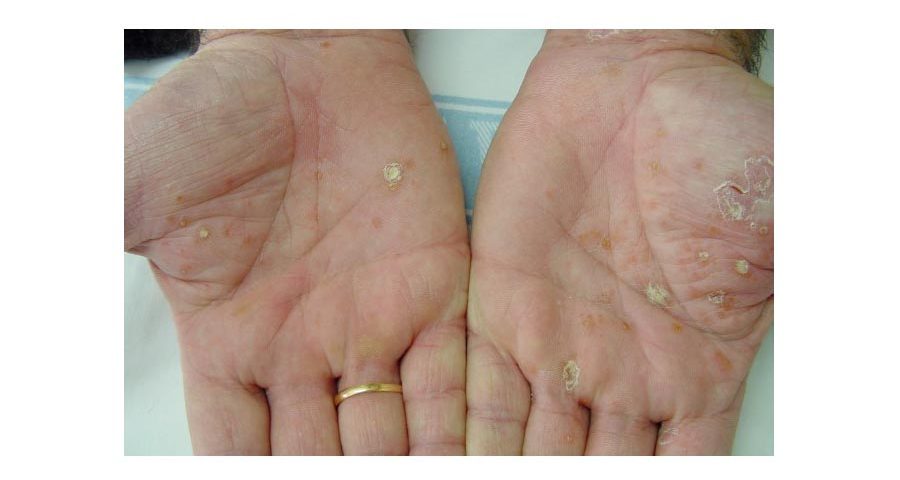
- Dishidrosiforme o vesicular recurrente (Figura 2)
- Pequeñas vesículas tensas que suelen aparecer en palmas y caras laterales de los dedos muy pruriginosas.
- Palmar hiperqueratósico
- Lesiones hiperqueratósicas bien definidas en palmas.
- Numular
- Lesiones redondeadas en dorso de manos o dedos con eritema y vesículas pruriginosas.
- Pulpitis
- Fisuras y grietas en pulpejos de los dedos.
- Fisurado crónico
- Sequedad, descamación y formación de fisuras.
- Eczema interdigital
- Enrojecimiento y descamación de los espacios interdigitales.
5. ¿Cómo se diagnostica?
Es importante una entrevista clínica exhaustiva al paciente, preguntándole por sus antecedentes personales (historia de eczemas en la infancia, antecedentes personales o familiares de rinitis o conjuntivitis primaveral) exposición a agentes irritantes (productos químicos, lavado excesivo de manos, determinados alimentos) lugar y método de trabajo (exposición al frío o humedad, uso de equipo de protección), historia y evolución de los eccemas.
Existen una serie de pruebas complementarias que pueden ayudar a determinar la etiología del eccema de manos:
5.1. Prueba del parche o epicutáneas
Consisten en la aplicación en la piel de la espalda de unos parches de papel impregnados con diferentes sustancias, las cuales se ha demostrado que frecuentemente provocan alergia de contacto. Estos parches se colocan sobre la piel de la espalda y se cubren con esparadrapo, sin retirarlos hasta 48 horas después, momento en el que se retiran y se realiza una primera lectura. Después de otras 48 horas, se realiza la lectura definitiva. Se considera un resultado positivo si aparece una reacción eczematosa en el lugar de aplicación de estas sustancias. Si existe una correlación clínica ante este resultado positivo podremos establecer una alergia de contacto a esa sustancia.
5.2. Prick test
Son unas pruebas que se hacen sobre la piel con objeto de identificar la sustancia que puede desencadenar una reacción alérgica en el paciente. Se realiza introduciendo en la piel una mínima cantidad del posible agente causante de la alergia En caso de que el alérgeno desencadene una reacción en la piel y si existe correlación con la clínica del paciente se considera que el individuo tiene alergia a esa sustancia provocándole el eczema.
5.3. Analítica con determinación de inmunoglobulina E (IgE)
La inmunoglobulina E es un tipo de anticuerpo implicado en la alergia y en la respuesta inmune efectiva contra diversos agentes patógenos, especialmente parásitos. Por eso, sus niveles suelen estar bastante elevados tanto en pacientes alérgicos como en personas que sufren alguna parasitosis. La respuesta inmune en la que se implica la IgE también juega un papel importante en la patogenia de la dermatitis atópica, así como en otras enfermedades alérgicas.La síntesis en exceso de IgE en los pacientes atópicos es debida a una respuesta inmune genéticamente determinada en respuesta a agentes ambientales inocuos para otros individuos.
6. ¿Cómo se puede prevenir y cuál es el tratamiento?
6.1. MEDIDAS PREVENTIVAS
- Eliminar los posibles agentes irritantes o al menos el contacto directo con ellos (agua, productos domésticos, alimentos) así como disminuir las condiciones agravantes (humedad, frío, aire).
- Lavado de manos: Se debe evitar lavar las manos con mucha frecuencia. Es preciso aclarar bien las manos con agua templada y retirar los anillos, pulseras o relojes porque retienen los agentes irritantes.
- Uso de guantes: Existen guantes de diversos materiales, por lo que se deben elegir los guantes adecuados en función del agente del cual queramos proteger las manos y de la tarea que se vaya a desarrollar con ellos.
- Los guantes de vinilo protegen de las sustancias irritantes como el agua y jabones. Los guantes de látex cada vez se usan menos por el aumento de la frecuencia de urticaria de contacto al látex.
- Para sustancias químicas agresivas, se deben usar guantes de goma, plástico o polietileno. Existe también la posibilidad de una sensibilización a estas sustancias limitando su uso. Es preferible utilizar guantes de algodón dentro de los de plástico.
- En caso de entrar agua se deben retirar de inmediato.
- Es recomendable usar guantes ajustados pero no demasiado pequeños, puesto que la oclusión puede provocar una dermatitis irritativa.
- Uso frecuente de cremas emolientes y de barrera.
7. ¿Cómo se trata?
La elección del tratamiento del eccema de manos depende de la gravedad del proceso, de la evolución (agudo o crónica) y de la morfología. El primer paso consiste en eliminar el agente imitativo o alérgico causante si se ha identificado. Los corticoides tópicos de mediana o alta potencia son el tratamiento de elección. Se suelen usar una vez al día, aproximadamente un mes, seguidos de un tratamiento de mantenimiento apropiado.
8. Véase también
- Dermatitis por contacto o eczema de contacto
- Eczema dishidrótico
- Eritema multiforme, Síndrome Stevens-Johnson, Necrólisis epidérmica tóxica