Linfoma cutáneo, capítulo destacado para el dermatólogo
11 agosto, 2016
La urticaria crónica
11 agosto, 2016Tiene dos picos de incidencia: en edades jóvenes-medianas y en edades tardías.
Un tercio de los afectados cuenta con familiares directos con psoriasis.
El nuevo enfoque integral de la enfermedad y la aparición de los nuevos fármacos, junto a los clásicos, han aumentado enormemente la calidad de vida del paciente.
¿Qué es la psoriasis?
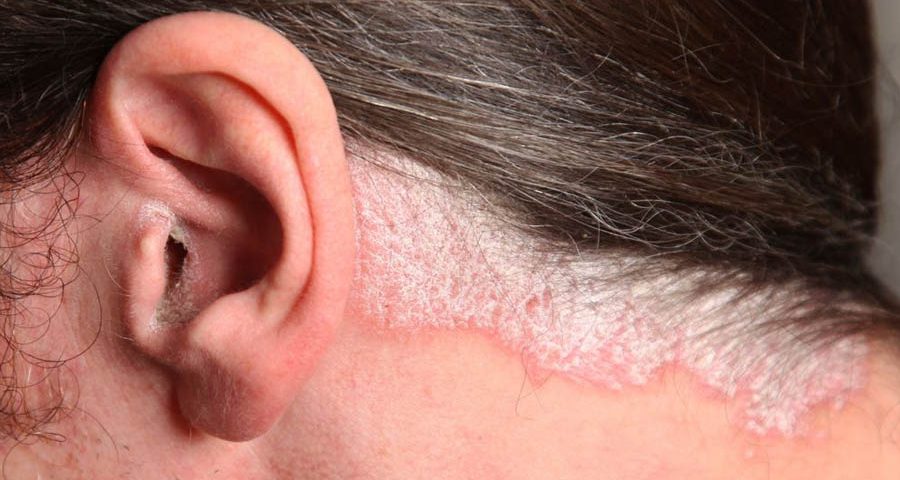
La psoriasis es una enfermedad inflamatoria crónica de la piel y, ocasionalmente, de las articulaciones, que irritación y lesiones escamosas.Aunque pueden aparecer en cualquier parte de nuestro organismo incluidas mucosas y uñas, suele hacerlo en aquellos lugares donde la piel está muy cerca del plano óseo (codos, rodillas, cuero cabelludo, región sacra etc.). Puede tener una expresión muy variable: desde pequeñas placas, que pueden pasar desapercibidas, hasta lesiones que afectan a toda la superficie corporal.
No es contagiosa y afecta a alrededor del 2% de la población. Suele aparecer entre los 15 y 35 años, aunque también incide en niños y personas mayores. Habitualmente, la psoriasis de las edades más precoces suele ser más grave, tener peor evolución y asociarse con mayor frecuencia a otras comorbilidades, especialmente la artritis psoriásica, que pueden padecer los pacientes de psoriasis hasta en un 30% de los casos.
La enfermedad no es hereditaria, pero hay una predisposición genética para padecerla, y un tercio de los afectados tiene familiares directos con psoriasis. Pero además de esta predisposición, son necesarios otros factores desencadenantes.
¿Cómo influye el estilo de vida?
Aunque no conocemos aún su origen, se considera una enfermedad de causa inmunitaria; la intensidad de la reacción se ve condicionada, además de por factores genéticos, por otros ambientales y por factores asociados como el estrés o la obesidad. Uno de los objetivos terapéuticos primeros al tratar a un paciente con psoriasis es el de corregir estilos de vida no saludables: alcohol, tabaco y estrés
pueden desencadenar la enfermedad cuando hay predisposición; igualmente, hay que reducir los factores de riesgo asociados (cardiovascular, de sobrepeso, cuadro depresivo, etc.). La dieta, en líneas generales, no influye, pero sí la obesidad, por lo que conviene seguir una alimentación sana”, explica el Dr. Gregorio Carretero, Jefe de Servicio del Hospital Universitario de Gran Canaria Doctor Negrín y Coordinador del Grupo de Psoriasis de la AEDV (Academia Española de Dermatología y Venereología).
En cuanto a los cuidados cosméticos, es aconsejable utilizar cremas hidratantes y geles de baño suaves, ya que ayudan a que los tratamientos sean más útiles y a que haya menos brotes.
¿Cómo ha sido su evolución y qué tratamientos existen hoy en día?
La psoriasis ha recibido atención terapéutica especial desde los tiempos de los egipcios. Durante siglos ha sido objeto de la atención de todo tipo de curas milagrosas, debido a su rebeldía y cronicidad, con poco éxito (los pacientes no se libraran de las incómodas escamas, picor y estigmatización). Fue a partir del siglo XX cuando se inició una lenta pero progresiva carrera de desarrollo terapéutico.
La aparición y desarrollo de la fototerapia (tratamiento con luz ultravioleta, aún hoy un pilar fundamental y necesario en todo servicio de Dermatología), el metotrexato, el etretinato, la acitretina y la ciclosporina supusieron el primer hito de esta nueva era.
Con estos tratamientos “clásicos” se consiguió hacer el primer cambio cualitativo en el tratamiento de la psoriasis: pasar del uso exclusivo de cremas al sistémico: Se asumía por primera vez que la psoriasis era algo más que “una simple afectación de la piel”. Estos fármacos, como todos, no están exentos de potenciales efectos adversos, lo que obligaba a su empleo de forma controlada o con constante farmacovigilancia. No obstante siguen siendo piedra angular para el manejo de la psoriasis moderada-grave.
Es a partir de los primeros años del siglo XXI cuando el tratamiento de la psoriasis sufre una auténtica revolución, porque se profundiza en el conocimiento fisiopatológico de la enfermedad, se reconoce el alcance que supone para la salud y porque se desarrollan, tras años de investigación, los nuevos fármacos anti-psoriasis, los denominados “Biológicos”: sintetizados mediante biotecnología, dirigidos hacia moléculas concretas, de forma específica. “La eficacia de éstos fármacos –muy superior a la de los “clásicos”-, junto a su seguridad y comodidad de uso han abierto un nuevo horizonte. Ahora ya es posible ofrecer a casi todos los pacientes no controlables con los fármacos clásicos la opción de liberarse de sus rojeces, escamas, picores y estigmas”, anuncia Carretero.
¿Hay efectos secundarios?
“Cualquier fármaco tiene potenciales efectos adversos. Puesto que todos los que se utilizan en la psoriasis son inmunosupresores, su vigilancia es muy estrecha y específica de cada fármaco en concreto: los “clásicos” suelen asociar toxicidad orgánica –renal, hepática, hematológica, etc.-, a excepción de la fototerapia –terapia con luz ultravioleta-, mientras que los “biológicos”, al ser más específicos y no degradarse a través de órganos internos permiten su uso de forma más prolongada, y sus potenciales efectos adversos se relacionan con su acción inmunosupresora –infecciones-.
No obstante, ambos tienen un margen de seguridad que permite su uso en manos del dermatólogo con la garantía médica suficiente”, explica el dermatólogo.
¿Cómo es hoy la calidad de vida de los pacientes?
El paciente psoriásico ha sido protagonista de estos avances acontecidos en las últimas décadas. De hecho, ha pasado del ostracismo que producían la escasez de terapias y el desconocimiento que el médico tenía de la fisiopatología y gravedad de la psoriasis, a ser objeto de la atención completa de su enfermedad –física, psíquica y social-. El primer avance fue el reconocimiento de que la psoriasis no solo afectaba físicamente, sino también a la calidad de vida. Y con este fin se elaboraron medidas de la afectación de la enfermedad, tanto físicas –PASI, Psoriasis Acivity Skin Index; BSA, Body Surface Area-, como subjetivas de la importancia que la enfermedad provoca en el paciente –DLQI, Dermatology Life Quality Index-.
Por lo tanto, el objetivo terapéutico de un paciente con psoriasis es el de su normalización en la sociedad: no solo su blanqueamiento cutáneo, también la recuperación de la autoestima, sus relaciones interpersonales e íntimas, etc. Gracias al nuevo enfoque integral de la psoriasis, la correcta utilización de los fármacos clásicos –que no han perdido su vigencia- y la aparición de los nuevos, la calidad de vida del paciente con psoriasis es indistinguible del paciente sin enfermedad.
El dermatólogo es el principal médico especialista de la piel, pelo y mucosas, así como el más indicado para aportar soluciones eficaces a la piel envejecida.